巴氏吸管由醫用級聚乙烯(PE)制成,管體
Carl June:提高CAR-T治療實體瘤療效的策略
CAR-T細胞療法已經在血液惡性腫瘤中顯示出令人印象深刻的療效。去年,美國FDA批準了兩種靶向CD19的CAR-T細胞療法,諾華的tisagenlecleucel(Kymriah™)用于白血病(2017年8月)和淋巴瘤(2018年5月),以及Kite Pharma的axicabtagene ciloleucel(Yescarta™)用于淋巴瘤(2017年10月)。
這也推動了在實體瘤中誘導相似功效的CAR的發展。然而,該過程在實現足夠的功效之前,還面臨著多個必須解決的挑戰:
在實體瘤中CAR-T細胞治療的眾多挑戰中,一個主要障礙是缺乏真正的腫瘤特異性靶抗原,這迫使細胞免疫學家靶向在腫瘤上過表達的腫瘤相關抗原(tumor-associated antigens, TAAs),但由于TAA也在正常組織和器官表達,具有安全風險。
此外,實體瘤的腫瘤微環境(tumor microenvironment, TME)特別是免疫抑制劑,阻止有效的抗腫瘤免疫應答。免疫抑制性TME含有多種成分,包括物理屏障,如致密的細胞外基質;功能失調的上皮細胞;代謝檢查點,如缺氧;免疫屏障,如免疫抑制細胞因子/分子和免疫抑制性免疫細胞。
近日,CAR-T領域“大牛”賓夕法尼亞大學的Carl June教授在Frontiers in Immunology上發表了綜述,針對目前CAR-T細胞治療實體瘤的嚴峻形勢,指出:為了有效地靶向實體瘤,必須同時解決影響功效和毒性的多種因素,深入了解CAR-T細胞生物學和影響CAR-T細胞療法治療窗的多種因素。
Carl June教授(圖片來源:Philadelphia Magazine)
在這篇綜述中,Carl June等人總結了CAR抗原識別機制的新發現,還討論了調整和擴展治療窗,使CAR-T細胞有效且安全地靶向實體瘤的合理策略。
或許,能給正在實體瘤CAR-T細胞療法中掙扎的你一些有用的信息。
CAR-T細胞生物學基礎知識
雖然已經深入研究了T細胞通過TCR與靶標相互作用的基本機制,但CAR與靶標相互作用的機制尚不清楚。CAR由TCR復合物和抗體的組合部分組成,因此討論CAR與內源性、未修飾的TCR-T細胞的相似性,以及定義CAR的明顯差異能更好地理解CAR-T細胞生物學。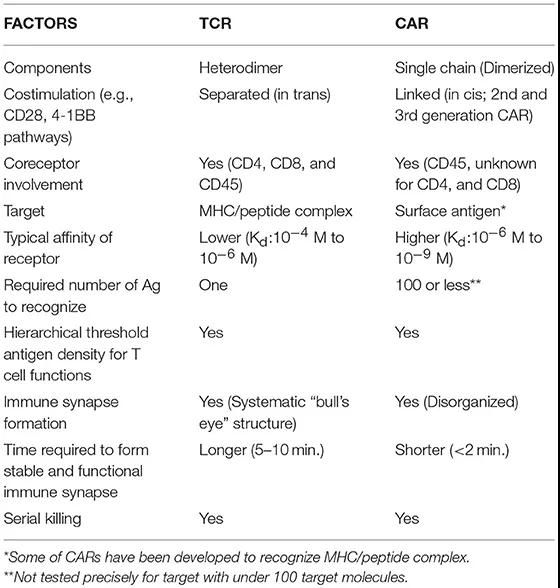
CAR-T和TCR-T細胞生物學因素的比較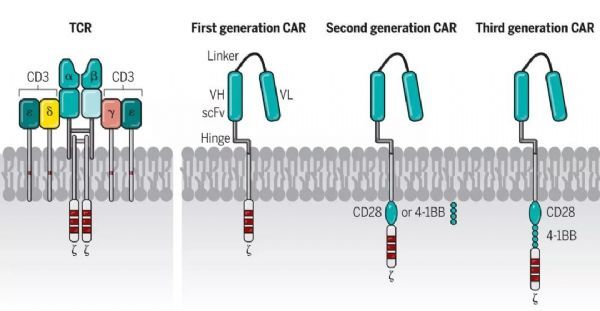
TCR與CAR的結構對比(圖片來源:Science)
>>>>TCR
由TCRα和TCRβ亞基組成的異二聚體。每個亞基含有可變區結構域(V)和恒定區結構域(C),其后是跨膜區。每個V結構域含有三個互補決定區(CDR),其與主要組織相容性復合物(MHC)上呈遞的肽相互作用。
TCR本身不具有信號結構域,需要由CD3復合物啟動細胞內信號傳導。CD3復合物由三個二聚體組成,分別是CD3ζε、CD3δε異二聚體和CD3ζζ同二聚體。
>>>>CAR
合成的嵌合蛋白,被引入T細胞以重定向抗原特異性并增強細胞功能。通常地,CAR由來自mAb的單鏈可變片段(scFv)、細胞外間隔區(稱為鉸鏈)、跨膜結構域、CD3ζ信號傳導結構域和通常一或兩個(第二代或第三代)共刺激結構域組成。
非典型構建的CAR利用受體配體或肽作為細胞外抗原識別結構域,例如zetakine CAR:白細胞介素-13受體α2(IL13Rα2)zetakine CAR。
CAR賦予T細胞以不依賴于MHC的方式通過scFv(抗體識別)直接結合表面抗原的益處。CAR可以通過CD3ζ和共刺激結構域同時向T細胞傳遞信號,這可以誘導T細胞的化學計算的和潛在理想的活化。
CAR如何觸發免疫突觸形成和傳遞信號?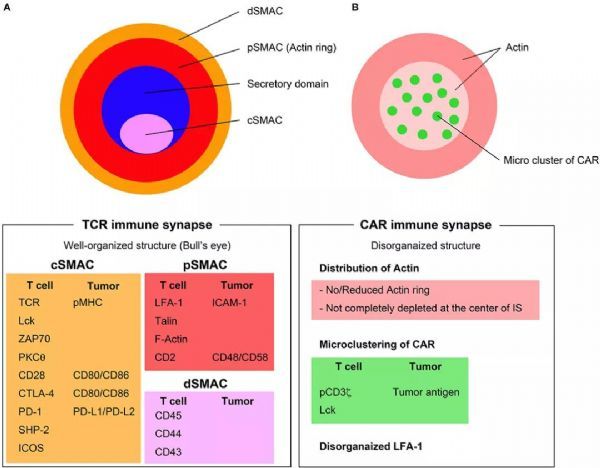
通過TCR和CAR形成免疫突觸
>>>>
TCR IS
T細胞活化是通過TCR與MHC-肽復合物(稱為IS)的高度有組織的和動態的相互作用介導的。成熟的IS是基于TCR信號的聚集體,誘導T細胞應答。
IS由三個同心的聚集分子環組成(圖A):
IS的內環被稱為中心超分子激活簇(cSMAC),其中發生TCR信號傳導。cSMAC含有大多數TCR-MHC-肽復合物、CD28、PKC-θ和Lck;
外周SMAC(pSMAC)含有參與細胞粘附的蛋白質,例如整聯蛋白LFA-1、細胞骨架連接子talin和ICAM1;
大分子,如CD43和CD45,被排除在pSMAC之外,構成遠端SMAC(dSMAC);
裂解顆粒的分泌發生在細胞毒性T淋巴細胞(CTL)和靶細胞之間的IS變體(即分泌性突觸)內。分泌性突觸在cSMAC中具有兩個獨立且不同的結構域:(1)包含信號蛋白的信號傳導結構域;(2)與細胞因子、穿孔素和顆粒酶的胞吐作用有關的分泌結構域。Stinchcombe等人證明,由Lck信號控制的瞬時極化和中心體對質膜的對接,在指導這種分泌的機制中具有重要作用。
此外,抑制和共刺激分子,如PD-1、CTLA-4和ICOS也在IS區域聚集,并在調節T細胞活化中發揮關鍵作用。
>>>>
CAR IS
CAR下游的細胞內信號傳導和CAR形成IS的機制尚未得到廣泛研究。
已經證明,在CD19特異性CAR-T細胞和靶細胞之間,ZAP70向IS募集以及CD45被排除在IS之外,類似于TCR活化。TCR的下游信號分子,如CD3ζ、LAT、Lck和ZAP70在CD19特異性CAR-T細胞被自體CD19+ B細胞激活后磷酸化。與第二代CAR-T細胞相比,第三代CAR-T細胞在TCR的下游信號分子上具有顯著更高的磷酸化狀態。
CAR IS(圖B)與TCR IS的結構不同。CAR IS沒有呈現出系統性的靶眼結構,而這是TCR IS的一個顯著特征。CAR IS肌動蛋白(Actin)環的組織性很差,并且肌動蛋白在CAR IS的中心可能不會*消失。LFA-1紊亂,CAR腫瘤抗原復合物在CAR IS的微團簇形成隨機分布。
TCR IS需要5-10分鐘來形成靶眼結構,而CAR IS可能不需要形成這些穩定的結構,因為CAR IS的無組織多焦點模式足以快速誘導顯著的近端信號傳導,其發生在短時間內(<2分鐘)。
IS生物學的另一個重要部分是將細胞毒性顆粒(包括穿孔素和顆粒酶)遞送至由微管組織中心(MTOC)介導的IS。CAR的近端信號傳導的快速但短暫的持續時間也誘導MTOC快速遷移至IS并加速顆粒的遞送。
雖然CAR IS的機制已逐漸顯現,但尚不清楚CAR IS結構的差異是否與CAR-T細胞的功效相關。
可溶形式CAR的配體,如CD30、間皮素和CEA,存在于單體形式不能觸發CAR信令,因為它們不會引起CAR二聚化。然而,CAR-T細胞可能潛在地識別可以以寡聚形式存在的可溶性配體,例如TGF-β,甚至無需細胞-細胞相互作用。
CAR-T細胞識別的目標密度閾值是多少?
為了解決CAR激活閾值的問題,Watanabe等人研究了激活CD20特異性CAR-T細胞(CD28共刺激結構域)所需的CD20密度,其中每個靶細胞表達約200-250,000個CD20分子。在細胞內表達低密度CD20(約200個分子/細胞)的靶細胞即可被CAR-T細胞誘導裂解。該數據與之前的報道一致,即CAR靶向小鼠OTS8的腫瘤特異性糖表位,其可以裂解具有相似低密度(~200分子/細胞)靶抗原的靶細胞。
Watanabe等人還證明誘導T細胞增殖和細胞因子產生所需的靶抗原密度要高于誘導CAR介導的裂解所需的靶抗原密度。
總之,CAR-T細胞可識別具有相當低水平的靶抗原的靶細胞,并且它們具有針對細胞裂解、增殖和個體細胞因子產生的分級T細胞信號傳導閾值。CAR構建體的差異(例如,scFv,鉸鏈,共刺激結構域的親和力)或CAR表達密度,可以用于更地控制CAR-T細胞活化。
CAR-T細胞是否可以作為連環殺手?
內源性T細胞和NK細胞可以連續裂解多個靶細胞(串聯殺傷),這很可能*腫瘤所必需的。然而,直到近,CAR-T細胞介導連續殺傷的能力和靶細胞裂解的動力學才得到充分證實。
Davenport等人使用一種新的轉基因小鼠模型測試了通過內源性TCR或異位表達的CAR激活的細胞毒性T淋巴細胞(CTL)的功能。他們使用定時顯微錄影術(time-lapse video microscopy)清楚地證明CAR-T細胞是連續殺手。大約22%的CAR-T細胞依次向兩個或三個腫瘤細胞遞送致死命中,并且通過CAR連續殺死的頻率與通過TCR的頻率相當。
腫瘤細胞裂解的動力學分析表明,在前20小時內,TCR和CAR介導等效的裂解動力學。但與20小時后TCR介導的裂解相比,CAR介導的細胞裂解動力學減慢。這種差異可以通過在抗原識別刺激后的CAR下調來解釋,這可以通過基于TCR的CAR表達來改善。
CAR親和力如何影響T細胞功能?
T細胞活化受TCR和MHC-肽復合物之間相互作用的調節,并且影響活化敏感性的主要因素是靶抗原密度和TCR親和力。在微環境中腫瘤的主要免疫抑制機制是抗原識別失敗,原因是低親和力的TCR和癌癥相關的肽-MHC復合物的相互作用。
TCR對自身衍生肽(如腫瘤抗原)的親和力低于TCR對病原體衍生抗原的親和力。因此,通常更難以分離對TAA具有足夠敏感性的T細胞,這是過繼性細胞療法(ACT)的個障礙。
另一方面,TCR的高親和力伴隨著自身免疫應答,當患者接受ACT治療時,有時會導致嚴重的不良事件。已經報道,ACT利用超生理的、高親和力的TCR不能提高療效,反而MHC-肽復合物的數量少能夠實現高TCR占用,原因是單個復合體可以串聯接合并觸發數百個TCR。
總之,這表明一種模型,其中TCR的理想親和力應提供足夠長時間的相互作用來實現近端信號的傳導,但也應適當地降低親和力,以分離并允許盡可能多的TCR遇到MHC-肽復合物。
scFv親和力對CAR-T細胞功能反應的影響仍未*了解。通常,與天然TCR親和力相比,用scFv構建的CAR具有更高的親和力。由于大多數TAA在腫瘤上高表達,在正常組織中低表達,增加CAR的親和力將可能導致on-target/off-tumor效應引起的嚴重不利影響的風險,因此必須考慮刺激閾值以獲得CAR-T細胞活化的*特異性。
與天然T細胞類似,CAR-T細胞也可以以連續方式殺死多個靶細胞。當通過CAR刺激而不是通過TCR刺激腫瘤細胞時,可以更快地消除腫瘤細胞,因為CAR可以比TCR更快地從垂死的腫瘤細胞中解離出來。因此,增加CAR-T細胞的親和力可能減少/防止連續殺傷,促進T細胞衰竭,并減少中樞記憶和效應表型T細胞的產生和持久性,或通過激活誘導細胞死亡來增加T細胞的損失等一系列不利影響。
實體瘤靶抗原的篩選
ACT的關鍵是選擇靶抗原,以提供足夠的功效并使毒性小化。一些針對腫瘤特異性抗原的CAR已在臨床前開發當中,包括針對異常糖基化癌基因的CAR,如MUC1的Tn糖型,以及腫瘤特異性活化形式的整合素,以及臨床上,如CARs靶向膠質母細胞瘤中的腫瘤特異性轉錄變體EGFRvIII。
在沒有更多腫瘤特異性靶標的情況下,CAR-T細胞療法很可能選擇繼續靶向在正常組織中也表達的實體瘤TAA。實際上,大多數正在進行的針對實體瘤的CAR-T細胞療法的臨床試驗都針對這樣的TAA。
了解正常組織是否表達抗原及其表達水平以預測潛在毒性至關重要。
基于基因表達(RNA測序或微陣列)或免疫組織化學(IHC),可獲得正常組織上抗原表達的幾個公共數據庫。但是,這些技術包含限制和陷阱。對于基因表達分析,非常罕見但關鍵細胞表達的抗原可能被低估。此外,可能無法區分表達的基因是來自組織還是來自浸潤細胞。此外,假陽性和假陰性是尚未解決的問題,IHC對低表達抗原的敏感性可能不足以選擇實體瘤的CAR靶標。
新技術,如單細胞RNA測序,可以提供更準確的表達譜,使研究人員能夠更好地預測新型CAR-T細胞的功效和毒性。
擴大CAR-T細胞療法治療窗的策略
“治療窗”是藥物毒理學的術語,定義為功效和毒性之間的一系列劑量,實現高治療益處并且不會導致不可接受的毒性。盡管工程化細胞與傳統藥物的藥代動力學大不相同,但將治療窗的概念應用于ACT領域對于優化治療方法將是有價值的。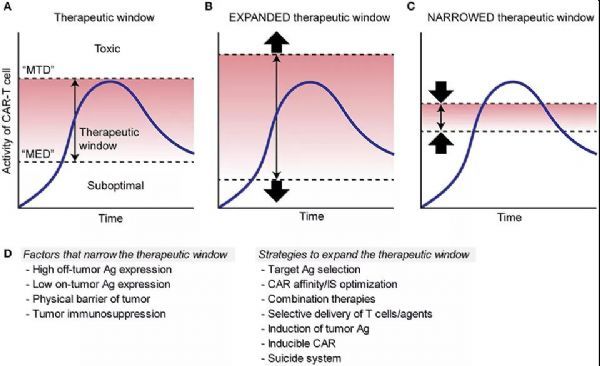
圖解說明CAR-T細胞療法的治療窗
圖A:小有效劑量(MED)和大耐受劑量(MTD)之間的范圍;
圖B:在CAR-T細胞療法中,僅在腫瘤細胞上表達的靶向抗原或僅在非關鍵組織上表達的抗原擴大了治療窗,因為不會對重要組織產生直接毒性;
圖C:靶向在關鍵正常組織/細胞中表達的抗原通過降低MTD使治療窗變窄。
不能僅基于抗原表達譜來解決治療窗的確定。例如,即使在腫瘤和正常組織的抗原表達差異很大的情況下,其中抗原在腫瘤中以較高密度表達,但由于內在的免疫抑制,腫瘤可能仍然比正常組織對CAR-T細胞更具抗性。正常組織中不存在的TME。在這種情況下,腫瘤抑制T細胞浸潤或誘導T細胞功能減退將通過增加MED來縮小CAR-T細胞的治療窗。
鑒于真正的腫瘤特異性靶表面抗原尚未被發現,TAA可能是我們在可預見的未來的合理目標,因此,對于實體瘤的治療,制定擴大CAR-T細胞療法治療窗的策略是必須的。
擴大治療窗的可能方法包括:(1)優化CAR密度、親和力和感應;(2)優化免疫突觸形成;(3)聯合治療;(4)CAR-T細胞和治療劑的局部遞送;(5)誘導靶抗原表達;(6)其他修飾。
>>>>
優化CAR密度、親和力和感應
盡管增加CAR親和力使得能夠識別與靶密度無關的抗原,但該作用可能引起嚴重的副作用,即on-target/off-tumor毒性,并降低連續殺傷靶腫瘤的能力。
因此,重要的是要制定合理的策略,以確定理想的CAR親和力。
使用輕鏈交換技術構建親和調節的scFv是測量CAR的*親和力的可行方法之一。報道表明,CAR-T細胞的親和力高于確定閾值不一定是必需的,或者更重要的是,通過產生對同一表位具有不同親和力的CAR,并鑒定這些表位特異性CAR-T細胞表現出大的細胞裂解、增殖和安全潛力的低親和力。
除了改變scFv親和力外,調節表面CAR表達水平是誘導理想CAR信號傳導的重要因素。CAR-T細胞功能受CAR密度和靶抗原密度控制,其中任一個的低表達都可導致CAR-T細胞的功能和靈敏度有限。
另一方面,CAR結構和高CAR密度可能導致產生CAR的連續信號傳導(強直信號),然后通過增加T細胞分化、耗竭和活化誘導的細胞死亡(AICD)而誘導較差的抗腫瘤作用和T細胞的體內植入。因此,改善CAR密度同時保持表達低于強直信號誘導所需的閾值,可以誘導足夠的抗腫瘤功效并保持對每種靶抗原和CAR構建體的安全潛力。
此外,可以通過腫瘤細胞上的兩種不同抗原識別組合抗原。(1)“AND”邏輯門控CAR:僅在同時識別兩種單獨的所需抗原時才能*地激活CAR-T細胞。(2)“OR”邏輯門控CAR:CAR-T細胞通過表達兩個CAR或具有串聯抗原結合域的單個CAR,識別兩種不同抗原中的任一種來驅動*信號傳導。其中,“AND”邏輯CAR的工程T細胞能夠實現更具特異性和更安全的靶向,“OR”邏輯CAR有潛力克服由于靶抗原丟失而導致的低靶抗原表達和腫瘤逃逸。
另一個有吸引力的平臺是使用銜接分子開發“通用”CAR,以克服抗原表達中的腫瘤異質性并使CAR-T細胞的活化更具條件性。該平臺轉化為臨床的一個潛在問題是銜接分子的免疫原性。
>>>>
優化免疫突觸形成
如上所述,與組織性良好的TCR IS的靶眼結構相比,CAR IS更加雜亂,并且其特征在于Lck排列的多焦點模式、肌動蛋白環減少和LFA-1擴散分布。與TCR IS相比,CAR IS的顯著能力實際上是即時誘導近端信號傳導和細胞毒性顆粒的快速遞送,其由MTOC向CAR IS的更快遷移介導。這些優勢使CAR-T細胞能夠快速從破壞的腫瘤細胞中解離,并介導有效的連續殺傷。
近,一些研究報告了關于CAR設計如何影響IS形成的重要發現。有研究使用由CD28或4-1BB共刺激結構域構建的CD19特異性CAR檢測CAR IS質量,并確定CD28加4-1BB的第三代CAR優于基于CD28的第二代CAR,包括IS的結構、信號和功能。與雙特異性CAR-T細胞相比,對兩種神經膠質瘤相關抗原HER2和IL13Rα2特異的CAR表現出顯著更高的F-肌動蛋白積累和MTOC極化得增加。
CAR IS的結構特征現在正在闡明當中,其調節將是CAR-T細胞治療的一個很好的選擇。已經有幾種通過免疫調節藥物(IMiDS)改善CAR IS的嘗試,例如來那度胺-沙利度胺的合成衍生物。來那度胺通過增加肌動蛋白的積累提高了CAR功效,是一種有潛力增強CAR活性的聯合療法。
>>>>
聯合療法
聯合療法是一種通過克服腫瘤異質性和擴大治療窗來推動CAR-T細胞治療實體瘤的有希望的策略。
溶瘤病毒(OVs)是用于治療實體瘤的有希望的藥劑。OV特異性地靶向腫瘤細胞,同時對正常細胞不起作用,促使直接的腫瘤溶解,并激活免疫系統。此外,還可對OV進行基因修飾,使其在TME中選擇性地表達治療性轉基因。OV在局部表達治療性轉基因的同時恢復抗腫瘤免疫反應的能力提供了與CAR-T細胞療法組合的合理理由。
其他組合方法包括與對4-1BB共刺激受體特異的激動性抗體組合,其可以直接激活CAR-T細胞并且還可以減少宿主免疫抑制性免疫細胞,例如Tregs或MDSC。
>>>>
CAR-T細胞和治療劑的局部遞送
CAR-T細胞的全身性遞送可能會受到對實體瘤的可及性的限制,還涉及安全性問題。因此,直接施用(局部給藥)到腫瘤部位中是CAR-T細胞遞送的一種解決方法。另一種方法是設計CAR-T細胞僅在腫瘤部位或主要在腫瘤部位起作用。
為了克服免疫TME,細胞因子和趨化因子,如IL-18、IL-12的局部遞送,CCL19和IL-7的結合或表達檢查點阻斷劑的CAR-T細胞,可以幫助克服TME對T細胞浸潤和功能的阻礙。臨床前模型中已經證明了這些方法具有增強的治療功效,同時能避免全身不良事件。
>>>>靶抗原表達的誘導
正如之前說的,靶抗原密度可以控制CAR-T細胞療法的功效。
此外,靶抗原的丟失或下調是腫瘤逃逸的主要原因。靶細胞上抗原表達的誘導或再誘導可能是擴大治療窗的有吸引力的方法。
據報道,亞致死劑量的輻射可誘導腫瘤細胞上TAA(如間皮素和CEA)的表達。此外,表觀遺傳控制也可以調節靶抗原表達,例如,抗甲基化藥物氮雜胞苷(5-AZA)可以在治療后重新誘導淋巴瘤細胞上的CD20表達,包括用靶向CD20的利妥昔單抗治療后。
>>>>其他修飾
CAR-T細胞裝備zi殺系統,例如誘導型caspase-9 (iCas9)或共表達截短的EGFR,將加強CAR-T細胞的安全性。這些系統可以通過施用相關藥劑引發細胞固有細胞凋亡或細胞外源性抗體介導的細胞耗竭,從而誘導CAR-T細胞的消耗。
可誘導的CAR系統,包括TET誘導系統,它能夠使用藥物誘導控制CAR表達。
合成的Notch系統(synNotch)為CAR-T細胞的多樣化和靈活性提供了另一個有吸引力的平臺。SynNotch受體可以允許在抗原識別時向T細胞添加定制應答程序。 例如,synNotch可以在識別抗原時驅動定制的細胞因子分泌,偏向性的T細胞分化,或局部遞送治療有效載荷,如抗體。
結語
CAR-T細胞治療實體瘤是復雜且多因素的,具有比用于治療B細胞白血病和非霍奇金淋巴瘤的CD19靶向更窄的治療窗。
盡管臨床研究越來越多,但除了腦室內遞送IL13Rα2CAR的膠質母細胞瘤外,很少有明顯的療效。在這種情況下,建立擴大治療窗的策略顯得至關重要。
腫瘤生物學、TME和CAR-T細胞生物學仍有許多未知數。幸運的是,解決這些問題的強大工具,如生物信息學、質譜蛋白質組學、大規模細胞計數和單細胞RNA測序等新興技術,將使我們能夠獲得有關腫瘤、TME組分和免疫細胞的信息。
此外,基因編輯技術的成熟,例如CRISPR / Cas9系統,或合成生物學,例如synNotch系統,將能夠幫助靈活地設計T細胞,有利于CAR-T細胞治療實體瘤的突破。
當向患者施用新的CAR-T細胞療法時,已經報道了幾個具有意外嚴重毒性的病例。不幸的是,目前的技術不允許我們預測臨床環境中的所有毒性。因此,目前只有臨床試驗可以揭示ACT的安全性和有效性信息。未來,持續開發和改進可以預測毒性的臨床前模型,以及合理規劃和實施臨床試驗,對于CAR-T細胞療法的進一步發展至關重要。
參考出處:
frontiersin.org/articles/10.3389/fimmu.2018.02486/ful
science.sciencemag.org/content/359/6382/1361/tab-figures-data
 您好, 歡迎來到化工儀器網
您好, 歡迎來到化工儀器網

 11
11


